Therapieoptionen bei Typ-2-Diabetes
Der Fokus der Diabetestherapie hat sich in den letzten Jahren gewandelt. Es steht nicht mehr das Erreichen möglichst guter Blutzuckerwerte im Vordergrund. In den früheren Leitlinien war der HbA1c als Repräsentant für die guten Blutzuckerwerte der Zielparameter, an dem sich die Therapie ausrichtete. Heute sind die Therapieziele neu definiert. Die zwei wesentlichen Therapieziele sind:Vorbeugung von Komplikationen
Optimierung der Lebensqualität
Da jeder Patient individuell unterschiedlich ist, muss vor jedem Therapiebeginn überlegt und festgelegt werden, welche Therapieziele für diesen Patienten sinnvoll sind. Dies ist eine gemeinsame Aufgabe des Patienten und seines Arztes. Jede Therapie, die über den Patienten gestülpt wird, ohne seine persönliche Problematik, seine Wünsche und seine Eigenheiten zu beachten, ist zum Scheitern verurteilt.
In den Empfehlungen der amerikanischen Diabetesgesellschaft (ADA) wird die Vorgehensweise in einem Entscheidungszyklus beschrieben. Wir verwenden hier bewusst die amerikanischen Leitlinien. Die überarbeitete Version wird jedes Jahr im Januar veröffentlicht und ist an den neuesten Stand der Wissenschaft angepasst. Die deutschen Leitlinien sind veraltet und unbrauchbar.
In den Empfehlungen der amerikanischen Diabetesgesellschaft (ADA) wird die Vorgehensweise in einem Entscheidungszyklus beschrieben.
(Durch Klicken auf die Grafik können Sie das Bild vergrößern)
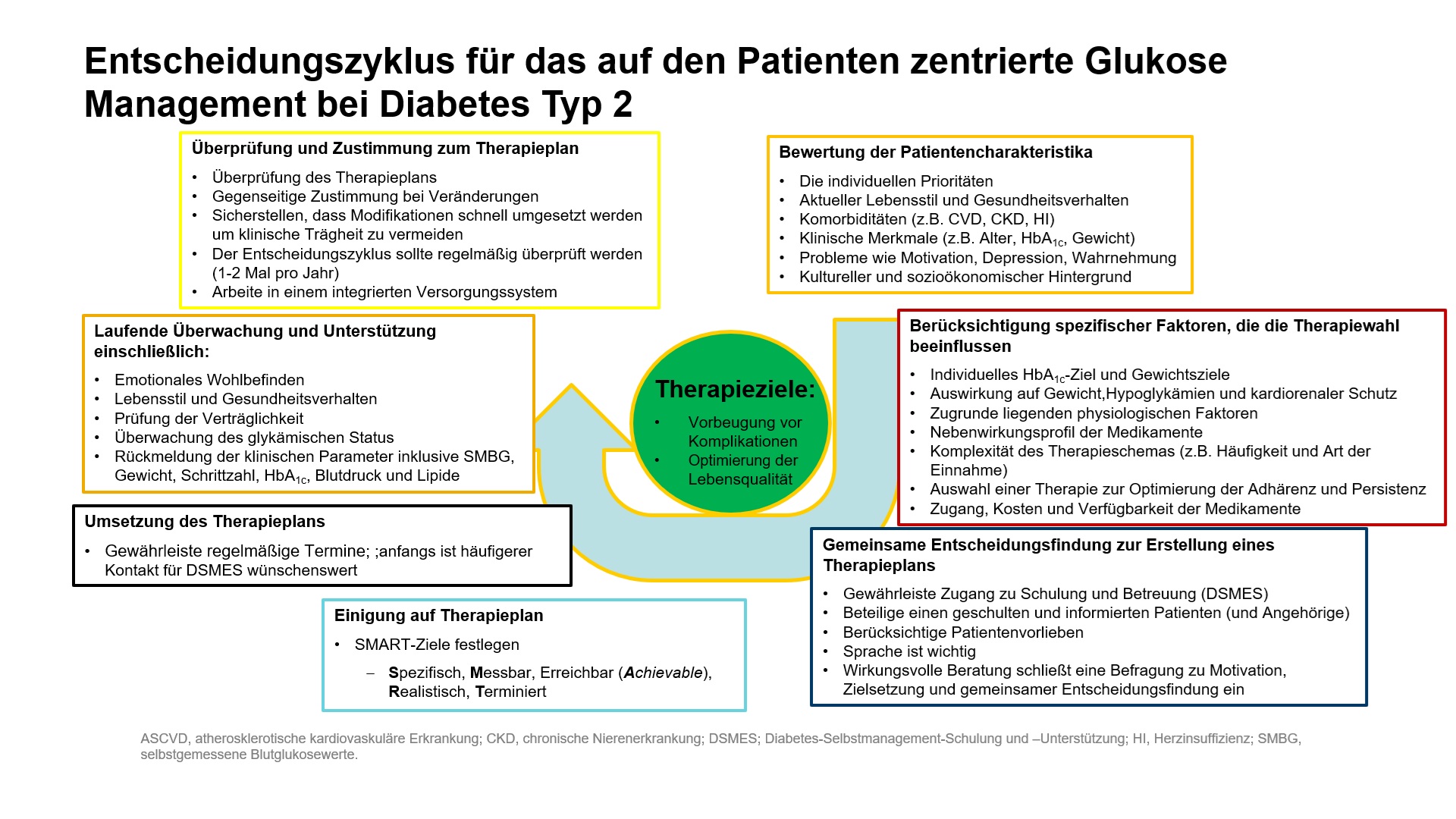
Modifiziert nach: 4. Comprehensive Medical Evaluation and Assessment of Comorbidities: Standards of Care in Diabetes—2024 Diabetes Care 2024; 46 (Suppl. 1): Fig. 4.1, S53
Im Mittelpunkt steht der Patient. Die Therapieziele sind die Vermeidung von Komplikationen und die Verbesserung der Lebensqualität.
Hierzu müssen zuerst die Charakteristika des Patienten bewertet werden. Behandlungsziele und Behandlungspläne müssen mit dem Patienten zusammen erarbeitet werden. Hierzu sollten die individuellen Wünsche und seine persönlichen Ziele berücksichtigt werden.
Bei der Therapie des Diabetes Typ 2 nicht nur die Blutzuckerwerte sehen
Bevor man mit der Therapie beginnt, muss man sich im Klaren sein, was mit der Therapie erreichbar ist. Die Therapie besteht nicht nur in dem Versuch, die Blutzuckerwerte so gut wie möglich einzustellen. Ein Patient mit Diabetes mellitus Typ 2 ist in der Regel übergewichtig, hat einen Bluthochdruck, eine Fettstoffwechselstörung und eine Störung des Zuckerstoffwechsels. Dies kommt bei fast allen Patienten gemeinsam vor. Es macht keinen Sinn nur eines dieser Bausteine zu behandeln. Es müssen alle behandelt werden, um das Risiko für Herzinfarkt und Schlaganfall zu vermindern. Zur Verhinderung eines Schlaganfalls oder eines Herzinfarktes ist die optimale Einstellung des Blutdrucks und der Cholesterinwerte viel wichtiger als die Blutzuckerwerte. Trotzdem darf man den Blutzucker nicht vernachlässigen. Die Erkrankung der kleinen Gefäße, die zur Erblindung, Nierenversagen und Amputation des Beines führen kann, wird effizient durch eine gute Blutzuckereinstellung verhindert bzw. verzögert.Gewichtszunahme und Unterzuckerungen vermeiden
Eine gute Blutzuckereinstellung heißt nicht, dass um jeden Preis möglichst niedrige Blutzuckerwerte erreicht werden sollen. Sulfonylharnstoffe, Glitazone und Insulin führen zu einer Gewichtszunahme. Insbesondere unter einer Insulintherapie kann die Gewichtszunahme sehr heftig ausfallen. Sulfonylharnstoffe und Insulin können auch Unterzuckerungen (Hypoglykämien) verursachen. Diese negativen Auswirkungen heißen jedoch nicht, dass man nicht versuchen sollte, eine gute Blutzuckereinstellung zu erreichen. Die gute Blutzuckereinstellung sollte jedoch nicht auf Kosten einer starken Gewichtszunahme erreicht werden und nicht mit einem erhöhten Risiko für Hypoglykämien verbunden sein.Für jeden Patienten sollte daher individuelle Ziele festgelegt werden. Bei der Wahl der Behandlung ist der Einfluss auf Gewicht, Unterzuckerungen und die Nebenwirkungen der Medikation zu beachten. Zu komplexe Regime sind nicht für jeden Patienten geeignet.
Der Patient sollte an den Entscheidungen bezüglich seines Behandlungsplans beteiligt sein. Voraussetzung hierzu ist ein informierter und geschulter Patient.
Die Ziele des Behandlungsplans, die SMART Ziele, sollten mit dem Patienten vereinbart werden. SMART bedeutet die Ziele müssen für den Patienten spezifisch (Specific), messbar (Measurable), erreichbar (Achievable), realistisch (Realistic) und in einem vernünftigen Zeitrahmen erreichbar sein (Time limited).
Zur Umsetzung des Maßnahmenplans sind Arztbesuche mindestens alle drei Monate empfohlen. Bei diesen Vorstellungen sollte das Wohlbefinden und die Verträglichkeit der Medikation überprüft werden. Die Kontrolluntersuchungen beinhalten eine Besprechung der Blutzuckereinstellung, der klinischen Parameter inklusive SMBG (selbstgemessene Blutzuckerwerte), Gewicht, Bewegung (zurückgelegte Schritte), Langzeit-Blutzuckerwert HbA1c, Blutdruck und Blutfette (Lipide).
Der individuelle Entscheidungszyklus und Maßnahmenplan sollte mindestens einmal im Jahr überprüft werden.
Therapie des Diabetes Typ 2 sofort beginnen
Mit der Behandlung sollte sofort bei Diagnosestellung des Diabetes mellitus Typ 2 begonnen werden. Die Behandlung besteht zunächst in „Lifestyle“ Änderung. Wesentliche Maßnahme ist die Aufnahme eines Bewegungsprogramms und Ernährungsumstellung zur Gewichtsreduktion. Diese beiden Punkte sind in den Kapiteln „Therapiepfeiler: Ernährung und Bewegung“ und „Gewichtsabnahme hilft bei Typ 2 Diabetes“ beschrieben.Die Lebensstilveränderung ist die Grundlage für eine erfolgreiche Diabetes-Therapie. Eine Lebensstilveränderung kann der Patient in der Regel nicht alleine durchführen. Er benötigt hierzu Unterstützung und Schulung. Mit diesen Maßnahmen soll er an ein Selbstmanagement seines Diabetes herangeführt werden. Für den Behandler ist es wichtig die sozialen Determinanten, die die Gesundheit beeinflussen zu berücksichtigen.
Für die Behandlung kommen zudem Tabletten (Metformin, Arcabose, Sulfonylharnstoffe, Glitazone) neuere Behandlungsoptionen (DPP-4-Inhibitoren und GLP-1 Rezeptoragonisten (“Abnehmspritze”), SGLT-2-Inhibitoren) sowie Insulin in Frage – zum Teil auch in Kombination. Mehr zu diesen Therapieoptionen lesen Sie in den einzelnen Beiträgen, wenn Sie auf die jeweiligen Links klicken.
Pharmakologische Stufentherapie beim Diabetes mellitus Typ 2
Im Gegensatz zu früheren Leitlinien orientieren sich die Empfehlungen der amerikanischen Diabetesgesellschaft (ADA) zur Vorgehensweise der medikamentösen Therapie beim Diabetes mellitus Typ 2 nicht mehr nur am Blutzucker, sondern am Patienten mit seinen Begleiterkrankungen und Risiken für kardiovaskuläre Erkrankungen, Herzinsuffizienz und chronische Nierenerkrankung.(Durch Klicken auf die Grafik können Sie das Bild vergrößern)
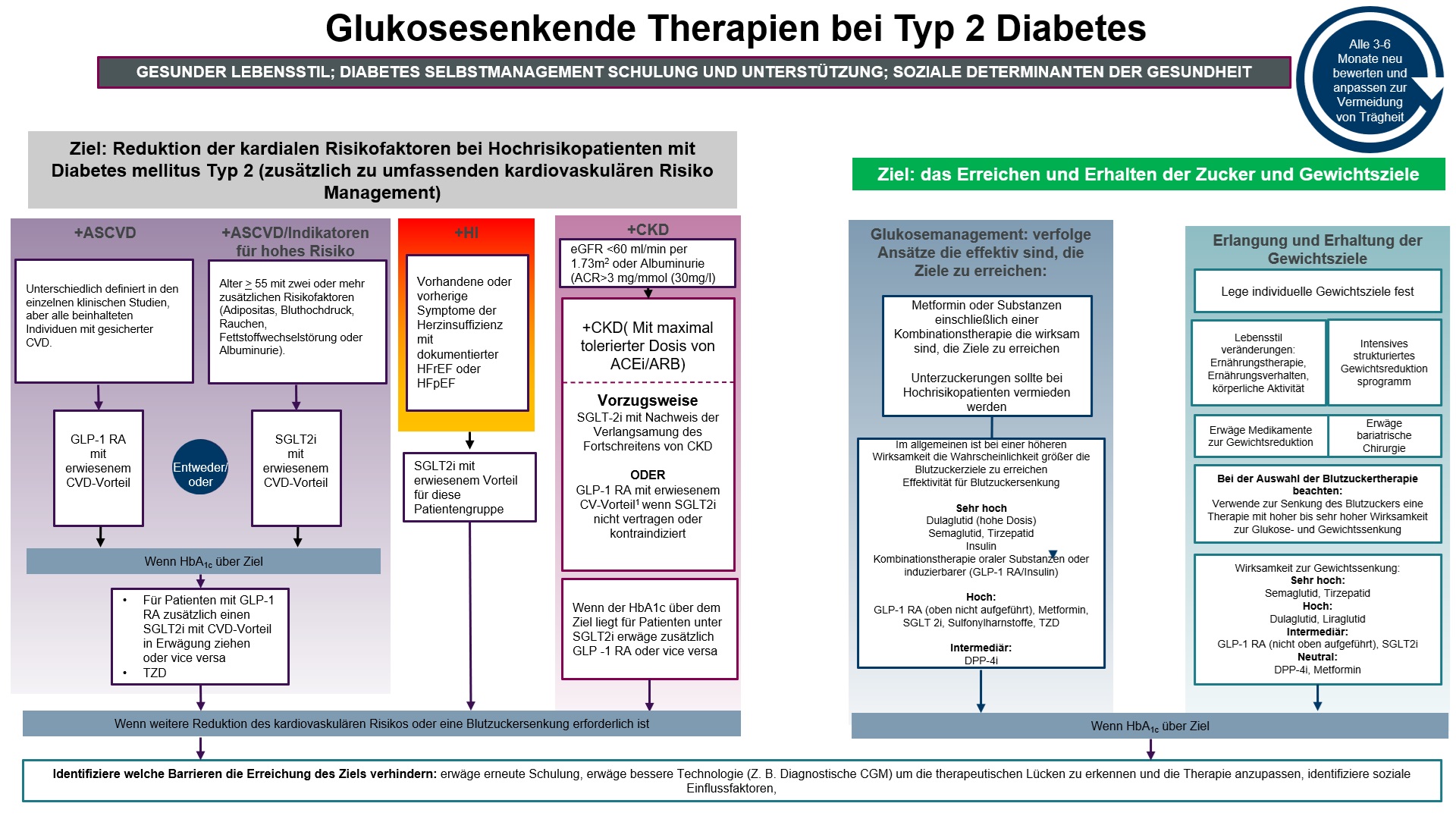
ASCVD, atheroskeloritsche kardiovaskuläre Erkrankung; CKD, chronische Nierenerkrankung; CV, kardiovaskulär; CVOT, kardiovaskuläre Endpunkt-Studien; DPP-4i, Dipeptidylpeptidase-4-Inhibitor; eGFR, geschätzte glomeruläre Filtrationsrate; GLP-1 RA, Glukagon-like-Peptide-1-Rezeptoragonist; HI, Herzinsuffizienz; SGLT-2i, Natrium-Glukose-Contransporter-2-Inhibitor; SH, Sulfonylharnstoff; TZD, Thiazolidindion, HFrEF Herzinsuffizienz mit reduzierter Auswurffraktion; LVH Hypertrophie der linken Herzkammer.
Modifiziert nach: 4. Comprehensive Medical Evaluation and Assessment of Comorbidities: Standards of Care in Diabetes—2024 Diabetes Care 2024; 46 (Suppl. 1): Fig. 4.1, S53
Welche medikamentöse Behandlung durchgeführt wird, hängt davon ab, ob der Patient ein hohes Risiko für oder bereits eine bekannte arteriosklerotische, kardiovaskuläre Erkrankung hat, ob eine chronische Nierenerkrankung oder eine Herzinsuffizienz besteht.
Liegt nachgewiesen eine arteriosklerotische kardiovaskuläre Erkrankung (KHK) vor oder besteht ein hohes Risiko für eine solche Erkrankung, sollte die Behandlung mit einem GLP-1 Rezeptoragonisten mit nachgewiesenem kardiovaskulärem Vorteil oder einem SGLT-2 Inhibitor mit nachgewiesenem kardiovaskulärem Vorteil begonnen werden. Wird das HbA1c Ziel nicht erreicht, können Medikamente aus beiden Substanzklassen kombiniert werden. Thiazolidindione sind in Deutschland zur Behandlung von gesetzlich Versicherten nicht erstattungsfähig.
Liegt eine Herzinsuffizienz (HI) mit einer verminderten Auswurfrate des linken Ventrikels (HFrEF) vor, sollte mit einem SGLT-2 Inhibitor behandelt werden. Auch bei erhaltener Auswurfrate(HFpEF) wird die Behandlung mit einem SGLT-2 Inhibitor empfohlen
Besteht eine chronische Nierenerkrankung, wird zunächst mit einem ACE-Hemmer (ACEi) oder Angiotensin Rezeptorblocker (ARB) in maximaler tolerierter Dosis behandelt. Bei einer eGFR kleiner 60 ml/min pro 1,73 m² Körperoberfläche oder einer Albuminurie größer 30 mg/l sollte mit einer Behandlung mit SGLT-2 Inhibitoren begonnen werden. Bei Kontraindikationen gegen SGLT-2 Inhibitoren, bei Unverträglichkeit oder wenn die glomeruläre Inflationsrate nicht ausreichend ist, kann die Behandlung mit einem GLP-1 Rezeptoragonisten durchgeführt werden. Wenn das HbA1c Ziel nicht erreicht wird, können SGLT-2 Inhibitoren und GLP-1 Rezeptoragonisten kombiniert werden.
Besteht kein erhöhtes Risiko für eine kardiovaskuläre, arteriosklerotische Erkrankung, eine chronische Niereninsuffizienz oder eine Herzinsuffizienz sollten zunächst Ziele für die Blutzuckereinstellung und das Gewicht festgelegt werden. Zur medikamentösen Behandlung eignet sich Metformin und sollte dies nicht ausreichen, kann es zum Beispiel mit DPP-4 Inhibitoren kombiniert werden. Von einer Kombination mit Sulfonylharnstoffen raten wir wegen des Risikos der Unterzuckerungen und der Gewichtszunahme ab. Unterzuckerungen sind insbesondere bei Hochrisikopatienten und bei älteren Patienten unbedingt zu vermeiden.
- Besteht das Ziel in erster Linie in der Vermeidung von Unterzuckerungen, können DPP-4 Inhibitoren in Kombination mit Metformin eingesetzt werden. DPP-4 Inhibitoren bieten sich auch als Therapie der ersten Wahl an bei Unverträglichkeit von Metformin an. Aufgrund ihrer sehr guten Verträglichkeit sind sie besonders bei älteren Patienten geeignet. Ältere Patienten haben durch schwere Unterzuckerungen ein hohes Risiko für Demenz. DPP-4 Inhibitoren sollten jedoch nicht mit GLP-1 Rezeptorantagonisten kombiniert werden.
- Bei übergewichtigen Patienten wird man bevorzugt GLP-1 Rezeptoragonisten oder SGLT-2 Inhibitoren einsetzen. Auch eine Kombination von SGLT-2 und GLP-1 Rezeptoragonisten ist möglich.
- DPP-4 Inhibitoren können mit SGLT-2 Inhibitoren bei Nichterreichung des HbA1c Ziels kombiniert werden.
Sulfonylharnstoffe sind zwar kostengünstig und einige Sulfonylharnstoffe erhöhen das kardiovaskuläre Risiko nicht. In allen Studien haben jedoch die Sulfonylharnstoffe die Funktionsfähigkeit der Betazellen zur Insulinproduktion zeitlich verkürzt. Man gewinnt durch die Behandlung mit Sulfonylharnstoffen lediglich ein bis zwei Jahre zur Verbesserung der Einstellung und bringt dann den Patienten durch Verlust der Betazell-Kapazität in eine schlechtere Ausgangsposition. Wir empfehlen daher Sulfonylharnstoffe nicht.
Diabetes mellitus Typ 2 ist eine fortschreitende Erkrankung. Mit einer medikamentösen Monotherapie ist es häufig nur für eine begrenzte Zeitdauer von wenigen Jahren möglich, die mit dem Patienten individuell festgelegten HbA1c Ziele zu erreichen. Es konnte gezeigt werden, dass mit einer initialen Kombinationstherapie von Metformin mit Vildagliptin (einem DPP-4 Inhibitor) die Verschlechterung der Blutzuckereinstellung wesentlich langsamer erfolgt, als wie mit einer sequenziellen Therapie, bei der erst mit Metformin begonnen wird und bei Versagen der Monotherapie zusätzlich eine weitere Therapieeskalation erfolgte. Man kann davon ausgehen, dass dies nicht nur für Vildagliptin zutrifft, sondern auch für Kombinationstherapien mit GLP-1 Rezeptoragonisten und mit SGLT2 Inhibitoren. Bei einem HbA1c von 1,5-2 % oberhalb des gewünschten Ziels, sollte eine Kombinationstherapie sofort zu Beginn überlegt werden.
Zielwerte bei Patienten mit langer Diabetesdauer
Bei Patienten mit Diabetes mellitus Typ 2 ist das Risiko für kardiovaskulären Tod erhöht. Versucht man bei Patienten mit einer Diabetesdauer von länger als 15 Jahren den Blutzucker zu sehr abzusenken, erhöht sich das Risiko für den kardiovaskulären Tod (ACCORD, VADT Studie). Daher macht es keinen Sinn, bei Patienten mit langer Diabetesdauer, strenge Therapieziele mit allen möglichen Mitteln zu erreichen. Die Ursache, warum das Risiko zu versterben erhöht ist, ist nicht geklärt. Möglicherweise führen Unterzuckerungen, die bei einer zu scharfen Einstellung gehäuft auftreten, zu einer Ausschüttung von Stresshormonen wie Katecholaminen, die einen kardiovaskulären Tod herbeiführen können. Bei Patienten mit langer Diabetesdauer und bekannter kardiovaskulärer Erkrankung ist daher eine vorsichtige Senkung und Verbesserung der Blutzuckereinstellung erforderlich. Es sollten möglichst Medikamente eingesetzt werden, die keine Unterzuckerungen verursachen können. Da bei einer langen Diabetesdauer sehr häufig Insulin eingesetzt werden muss, ist eine individuelle Zielwertanpassung notwendig, um Unterzuckerungen zu vermeiden.Die Haupttodesursache der Patienten mit Diabetes mellitus Typ 2 ist Krebs
Das Risiko für Leber, Pankreas-, Endometrium-, Dickdarm/Recktum-, Brust- und Gallenblasenkrebs ist deutlich erhöht. Bei Patienten mit Diabetes mellitus Typ 2 war in der Vergangenheit das Risiko für kardiovaskulären Erkrankungen und chronische Nierenerkrankung stark erhöht. Durch die Therapie mit Statinen zur Senkung des Cholesterins und ACE Hemmern/Angiotensin Rezeptorblockern zur Blutdruckeinstellung ist das Risiko für kardiovaskulären Tod bei Patienten mit Diabetes mellitus nur noch gering gegenüber Patienten ohne Diabetes mellitus erhöht. Die Leitlinien fokussieren sich im Wesentlichen auf die Reduktion des kardiovaskulären Risikos und des Risikos der Niereninsuffizienz. Dazu wird eine sehr kostspielige medikamentöse Therapie eingesetzt. Bezüglich der Haupttodesursache Krebs wird lediglich empfohlen, dass Patienten mit Diabetes mellitus Typ 2 regelmäßige Vorsorgeuntersuchungen in Anspruch nehmen. In früheren Leitlinien wurde außer der Lebensstilveränderung bei Diagnosestellung immer sofort mit einer Behandlung mit Metformin begonnen, solange keine Kontraindikationen bestanden. Metformin reduziert das Risiko, an einigen Krebsarten zu erkranken. Wir empfehlen daher initial eine Behandlung mit Metformin bei jedem Patienten mit Diabetes mellitus Typ 2, solange keine Kontraindikationen gegen Metformin bestehen.Stichwörter: Therapie Typ 2
Kategorisiert in: Therapie Typ 2
Dieser Artikel wurde verfasst von Prof. Dr. Klaus Kusterer










