Therapie der Fettstoffwechselstörungen
Zur Behandlung von Fettstoffwechselstörungen stehen wirksame Medikamente zur Verfügung. Ein Medikament mit Wirkung hat auch Nebenwirkungen. Gehört man zu Patienten mit erhöhtem Risiko für kardiovaskulären Tod, sollten einen diese Nebenwirkungen nicht vor einer Behandlung abschrecken. Die Nebenwirkungen sind in der Regel selten und es lässt sich fast immer eine Behandlungsalternative finden, sollte ein Medikament nicht vertragen werden.Sport und gesunde Ernährung gegen Fettstoffwechselstörungen
Alle Patienten mit Fettstoffwechselstörungen sollten einem Ausdauersport nachgehen. Bereits geringe sportliche Aktivitäten von nur 30 min dreimal pro Woche senken das Risiko für Herzinfarkt und Schlaganfall deutlich. Übergewichtige Patienten haben häufig eine gemischte Fettstoffwechselstörung, die sich bei Gewichtsreduktion wieder normalisiert. Der richtige Weg zur Normalisierung des Gewichts ist in Abschnitt Ernährung beschrieben. Vor allem bei der gemischten Fettstoffwechselstörung ist eine gesunde Ernährung wichtig. Bei erhöhtem LDL sollte auf eine fettarme Ernährung geachtet werden. Die häufigste Ursache für die Hypertriglyceridämie ist Alkohol und ungesunde fettreiche Ernährung.Medikamentöse Therapie der Fettstoffwechselstörung
Statine: Senkung des LDL-CholesterinsStatine hemmen die Erzeugung von Cholesterin in der Leber. Mit den Statinen lassen sich die LDL- Cholesterinwerte um 30-40 % senken. Die Senkung ist dosisabhängig. Eine Verdopplung der Dosis des Statins führt leider nicht zu einer Halbierung des Cholesterins, sondern lediglich zu einer Absenkung um 6 % (rule of six). Statine senken das Risiko für Herzinfarkt, Schlaganfall und periphere arterielle Verschlusskrankheit. Eine Absenkung des LDL-C um 40 mg/dl reduziert das Risiko für koronare Ereignisse um 23 % und für Schlaganfälle um 17 %.
Mögliche Nebenwirkungen von Statinen
Statine sind nicht ohne Nebenwirkungen. Insbesondere bei Dosissteigerung können die Leberwerte ansteigen. Besonders gefürchtet ist der Muskelzerfall. Die Patienten bekommen Schmerzen in der Muskulatur, im fortgeschrittenen Stadium zerfällt die Muskulatur und die Zerfallsprodukte verstopfen die Nieren, so dass es zu lebensgefährlichem Nierenversagen kommen kann. Daher sollte eine Therapie mit Statinen überwacht werden. Die Leberwerte müssen regelmäßig kontrolliert werden. Um festzustellen ob ein Muskelzerfall vorliegt, wird ein Laborwert, die CK bestimmt. Diese Nebenwirkungen sollten Sie jedoch nicht abhalten, ein Statin zu nehmen. Die Nebenwirkungen sind selten und stehen in keinem Verhältnis zum Risiko einen Herzinfarkt oder Schlaganfall bei entsprechender Konstellation zu bekommen.
Statine und Typ 2 Diabetes
Statine erhöhen leicht das Risiko, einen Diabetes mellitus Typ 2 zu bekommen. Dies bedeutet nicht, dass durch Verzicht der Statineinnahme der Diabetes verhindert werden kann. Die Patienten bekommen den Diabetes lediglich etwas früher. Fast alle Patienten mit Diabetes mellitus Typ 2 haben ein Metabolisches Syndrom, das heißt einen Bluthochdruck, eine Fettstoffwechselstörungen und eine gestörte Glucosetoleranz. Diese Patienten haben ein stark erhöhtes Risiko für Herzinfarkt und Schlaganfall. Das Risiko für Schlaganfall und Herzinfarkt steigt bereits Jahre vor der Diagnosestellung des Diabetes an. Eines der wirksamsten Mittel dieses Risiko zu vermindern, ist eine Behandlung mit Statinen. Insbesondere bei Patienten, die bereits ein Herzinfarkt hatten, ist zur Vermeidung eines weiteren Infarkts, der tödlich enden kann, ein Statin unbedingt erforderlich. Die Entscheidung, ob ein Statin genommen wird, sollte daher von der Risikokonstellation abhängig gemacht werden. Hierbei ist das Risiko, etwas früher einen Diabetes zu bekommen, vernachlässigbar. Patienten mit Diabetes mellitus Typ 2 und Patienten mit Diabetes mellitus Typ 1, die auch Endorganschäden haben, zählen nach den europäischen Leitlinien zu den Betroffenen mit dem höchsten kardiovaskulären Risiko. Bei diesen Patienten sollte ein LDL kleiner 70 mg% erreicht werden. Patienten mit Diabetes mellitus ohne weitere Risikofaktoren haben ein sehr hohes Risiko und es sollte ein LDL wird kleiner 100 m % erreicht werden. Bei Patienten mit fortschreitendem kardiovaskulärem Risiko wird ein LDL kleiner 55 mg% empfohlen.
Zur Behandlung stehen verschiedene Statine zur Verfügung: Atorvastatin, Rosuvastatin, Simvastatin, Pravastatin und Fluvastatin. Pravastatin und Simvastatin sollen abends eingenommen werden. Leider führt dies dazu, dass die Einnahme häufig vergessen wird. Pravastatin und Simvastatin sind nicht kostengünstiger als Atorvastatin und Rosuvastatin, aber Atorvastatin und Rosuvastatin sind wesentlich wirksamer. Wir empfehlen daher, die Behandlung mit Atorvastatin oder Rosuvastatin zu beginnen. Bei Auftreten von Myalgien unter der Behandlung mit Atorvastatin sollte ein Versuch mit Rosuvastatin durchgeführt werden.
Es gibt Patienten die auf alle Statine mit Muskelschmerzen reagieren. Gehören diese Patienten zu der Gruppe mit hohem kardiovaskulären Risiko besteht die Indikation für die Behandlung mit einem PSCK9 Inhibitor oder PSCK9 Synthesehemmer.
Bempedoinsäure
Die Cholesterinsynthese in der Leberzelle beginnt mit Citrat. Über ATP-Citrat-Lyase ACL) wird Citrat in Acetyl-CoA und weiter in HMG-CoA umgewandelt. Das Enzym HMG-CoA Reduktase wandelt HMG- CoA in Mevalonsäure um, die über weitere Zwischenschritte letztendlich Cholesterin ergibt. An der HMG-CoA-Reduktase greifen die Statine an. Sie hemmen dieses Enzym und die Cholesterinspiegel fallen ab.Bempedoinsäure senkt ebenfalls Cholesterin in der Leberzelle. Sein Angriffspunkt ist früher. Es hemmt das Enzym ATP-Citrat-Lyase und damit die Umwandlung von Citrat zu Acetyl-CoA. Bempedoinsäure ist zunächst inaktiv und wird in der Leberzelle durch das Enzym Acyl-Coenzym A-Synthetase in seine aktivierte Form umgewandelt. Die Senkung des Cholesterins im Cytosol der Leber führt zu einem Anstieg der LDL-Rezeptoren an der Oberfläche der Zellmembran der Leberzelle. Über die Vermehrung der LDL Rezeptoren wird mehr LDL-Cholesterin aus dem Blut entfernt, d.h die LDL-Werte sinken.
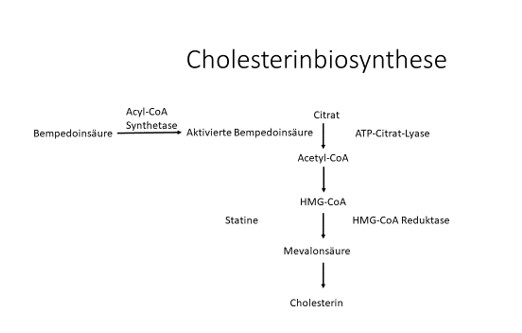
Bei Patienten die bereits mit Statinen in einer maximal tolerierten Dosis behandelt wurden, senkte Bempedoinsäure das LDL-Cholesterin um weitere 16,5 %. Die Inzidenz von schweren Ereignissen hat sich in der Gruppe mit Bempedoinsäure nicht wesentlich von Placebo unterschieden, in der Bempedoinsäure kam es jedoch zu häufigeren Studienabbrüchen (ungefähr 10 %). Da Bempedoinsäure erst in der Leber in seine aktive Form übergeführt wird, ergab sich kein signifikanter Unterschied im Auftreten von Muskelschmerzen. Allerdings sind in der Bempedoinsäure-Gruppe gehäuft Schmerzen in einer Extremität aufgetreten. Signifikant häufiger kam es auch zu einer Gicht (1,2 % versus 0,3 %) und zu einer Erhöhung der Kreatininwerte (0,8 versus 0,4 %). Dafür ist die Hemmung eines Enzyms durch Bempedoinsäure in der Niere verantwortlich. Dies heißt nicht, dass sich die Nierenfunktion dadurch verschlechtert hat. Nur in 0,5 % kam es zu einer Abnahme der glomerulärer Filtrationsrate.
Aufgrund zu geringer Fallzahl kann noch keine Aussage bezüglich dem Auftreten von kardiovaskulären Ereignissen getroffen werden. Eine Endpunktstudie hierzu wird durchgeführt. Aufgrund der Senkung des LDL-Cholesterins ist zu erwarten, dass es zu einer Reduktion der kardiovaskulären Ereignisse kommt.
Bempedoinsäure wird als Monopräparat (Nilemdo 180 mg eine Tablette/d) und als Kombinationspräparat mit Ezetimib (Nustendi 180mg/10mg) angeboten. Die Einnahme kann mit oder unabhängig von den Mahlzeiten erfolgen. Nilemdo ist mit einem Monatspreis von 136 € relativ teuer, bei Nicht-Erreichen der Zielkriterien und entsprechender Indikation jedoch wesentlich preisgünstiger als PSCK9-Inhibitoren, die bisher als Alternative zur Verfügung standen. Bempedoinsäure sollte daher bei Nicht-Erreichen der leitliniengerechten Zielwerte zusätzlich zu Statinen vor dem Einsatz von PSCK9-Inhibitoren eingesetzt werden. Außerdem besteht die Indikation des Einsatzes bei Unverträglichkeit von Statinen.
Fibrate: Senkung der Triglyceride
Fibrate steigern den Fettsäureabbau in der Leber. Sie senken hauptsächlich die Triglyceride und erhöhen HDL. Fibrate können bei Unverträglichkeit von Statinen oder in Kombination mit Statinen eingesetzt werden, wenn die Zielwerte durch eine Monotherapie mit Statinen nicht erreicht werden. Die Kombination von Fibraten und Statinen kann zu verstärkten Nebenwirkungen führen. Gefürchtet ist der Muskelzerfall (Rhabdomyolyse). Fibrate und Statine sollten tageszeitlich (zum Beispiel morgens Fibrat und abends Statin) versetzt eingenommen werden und nicht gleichzeitig. Eine Rhabdomyolyse kündigt sich häufig durch Muskelschmerzen an. Aufgeklärte Patienten reagieren darauf. Bei ihnen ist eine Rhabdomyolyse sehr selten. Bei Patienten mit Diabetes mellitus Typ 2, bei denen die Zielwerte mit einer Monotherapie mit der Statinen nicht erreicht werden, hat sich die Kombination eines Statin mit Fenofibrat in großen Studien als sehr vorteilhaft herausgestellt. Es konnten die gefürchteten Spätkomplikationen, wie die Retinopathie, in großen Studien (ACCORD Studie, FIELD Studie) deutlich reduziert werden. Auch die Amputationsrate wurde um 50 % durch diese Kombinationstherapie gesenkt.Nikotinsäure: Wirkung auf LDL, HDL und Triglyceride
Nikotinsäure senkt das LDL Cholesterin, Lp(a) und die Triglyceride und erhöht das HDL Cholesterin. Sie sind geeignet zur Therapie von primären Hypertriglyceridämien. Nikotinsäure kann eine Flushsymptomatik verursachen. Eine Flushsymptomatik äußert sich durch blau-rote Verfärbung von Gesicht und Hals und des Oberkörpers, die plötzlich auftritt und von den Patienten als sehr unangenehm empfunden wird. Häufig wird sie mit einer allergischen Reaktion verwechselt. Verantwortlich für die Flushsymptomatik ist die Freisetzung von Gewebshormonen (Prostaglandinen) in der Haut. Diese führen zu einer Gefäßerweiterungen in der Haut als Ursache für den Flush. Die Anfälle sind ungefährlich, jedoch beängstigend.
Ezetrol: Senkung der Cholesterinwerte
Ezetrol hemmt die Aufnahme von Cholesterin aus dem Darm. Dadurch senkt es die Cholesterinwerte im Blut. Statine hemmen die körpereigene Cholesterinproduktion in der Leber. Wird die körpereigene Cholesterinproduktion gesenkt, reagiert der Körper mit einer stärkeren Cholesterinaufnahme aus dem Darm. Dadurch lässt sich durch Verdopplung der Statindosis das Cholesterin nicht halbieren, sondern die Absenkung des Cholesterins im Blut ist geringer. Ezetrol ist daher eine sinnvolle Kombination zu den Statinen. Bei Unverträglichkeit von Statine kann es auch in der Monotherapie eingesetzt werden. In einer großen Studie konnte gezeigt werden, dass das kardiovaskuläre Risiko durch eine Behandlung mit Ezetrol und Statinen der Monotherapie mit Statinen allein überlegen ist.
Anionenaustauscher
Gallensäuren werden in der Leber synthetisiert und in das Darmlumen abgegeben. Die meisten Gallensäuren werden wieder absorbiert (entero-hepatischer Kreislauf). Anionenaustauscher unterbrechen den enterohepatischen Kreislauf und führen zur Ausscheidung von Gallensäuren. Die Leber produziert vermehrt Gallensäuren aus Cholesterin. Der vermehrte Abbau von Cholesterin führt zu einem kompensatorischen Anstieg der LDL-Rezeptor Aktivität. Mehr LDL-C wird aus dem Kreislauf entfernt, was zu einem Absinken der LDL-C-Plasmaspiegel führt.
Colestyramin 4,0 g/Tag (1 Dosisbeutel)
Colesevelam 3,75 g/Tag (6 Tabletten)
Das Anionenaustauscherharz Colestyramin gehört zu den ältesten Mitteln zur Senkung von LDL. Colesevelam ist ein neuerer Gallensäurebinder, der ebenfalls bei Hypercholesterinämie als Monotherapie oder in Kombination mit einem Statin oder Ezetimib eingesetzt werden kann. Mit den Anionenaustauschern erreicht man eine LDL-C-Senkung von 18–25 %. Sie haben keinen Einfluss auf HDL-C, können jedoch bei einigen Patienten die Triglyceride erhöhen. Lange vor der Statintherapie konnte bereits in Studien der protektive arteriovaskuläre Effekt der Senkung von LDL-C durch die Anionenaustauscher demonstriert werden.
Die häufigsten Nebenwirkungen sind gastrointestinale Unverträglichkeiten wie Blähungen, Magenübersäuerung, Obstipation und Übelkeit. Die Anionenaustauscher interagieren gastrointestinal mit vielen anderen Medikamenten, sodass sie 4 Stunden vor oder 1 Stunde nach den anderen Medikamenten eingenommen werden sollten.
Omega-3- Fettsäuren
Omega -3- Fettsäuren senken die Triglyceride und werden daher in erster Linie bei primären Hypertriglyceridämie eingesetzt. Bei gemischten Hyperlipidämien können die Omega -3- Fettsäuren mit Statinen oder Fibraten zur Senkung der Triglyceride kombiniert werden. Bei Patienten, die bereits ein kardiovaskuläres Ereignis hatten, führte die Behandlung mit Omega-3-Fettsäuren zu einer Reduktion der kardiovaskulären Ereignisse. Die präventive Einnahme von Omega-3-Fettsäuren zur Verhinderung eines kardiovaskulären Ereignisses , durch Patienten, die noch nicht eine schwere kardiovaskuläre Erkrankung haben, brachte in der Orionstudie keine Verminderung von Tod, Herzinfarkt und Schlaganfall.
PCSK9-Inhibitoren: Starke Senkung des LDL-Cholesterins
Den weiter unten beschrieben Regulationsmechanismus der PCSK9-Inhibitoren hat man zur Herstellung neuer Medikamente benutzt, um das LDL zu senken. Hierbei handelt es sich um Antikörper (Alirocumab, Evolocumab), die gegen das PSCK9 gerichtet sind. Diese Antikörper neutralisieren das PSCK9. Dadurch stehen mehr LDL-Rezeptoren an der Zelloberfläche der Leberzelle zur Verfügung und mehr LDL wird entfernt und abgebaut. Mit diesen Medikamenten lässt sich das LDL um 50-60 % senken. Sie sind somit die stärksten Medikamente zur Senkung des LDL. Damit stehen zum ersten Mal Medikamente zur Verfügung, die auch bei Patienten mit einer familiären Hypercholesterinämie, die LDL-Werte auf normale Werte senken können. Der Nachteil ist, dass diese Behandlung mit hohen Therapiekosten verbunden ist.
Regulationsmechanismus bei PCSK9-Inhibitoren
Das LDL-Cholesterin wird durch die Leber aus dem Blut entfernt. Hierzu verbindet sich das LDL mit einem Rezeptor an der Leberoberfläche (LDL-R). Das LDL wird dann über den Rezeptor die Zelle aufgenommen. Kleine Bläschen (Vesikel) aus LDL und dem LDL-Rezeptor verschmelzen mit Endosomen. Das innere Milieu der Endosomen wird sauer, d.h. der pH sinkt und LDL trennt sich vom Rezeptor. LDL wird lysosomal abgebaut. Der LDL-Rezeptor wandert wieder zur Zelloberfläche, um neues LDL aufzunehmen. Stehen viele LDL-Rezeptoren an der Zelloberfläche zur Verfügung wird viel LDL abgebaut und die Blutspiegel von LDL sinken. Stehen wenig LDL-Rezeptoren an der Zelloberfläche zur Verfügung steigen die LDL-Werte. (1)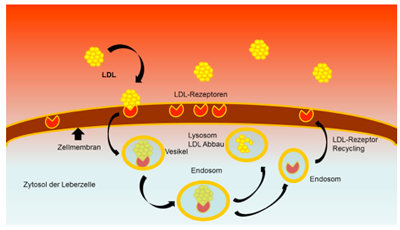
Wie viele LDL-Rezeptoren sich an der Zelloberfläche befinden, wird noch durch ein Proprotein, dass PCSK9 reguliert. Das PCSK9 wird von der Leberzelle selbst gebildet und ins Plasma abgegeben. Das PCSK9 verbindet sich mit dem LDL-Rezeptor. Der PCSK9/LDL-Rezeptor Komplex wandert wieder zu den Lysosomen und der Komplex wird abgebaut. Dadurch werden weniger LDL-Rezeptoren an die Oberfläche der Leberzelle transportiert. Die Folge davon ist, dass weniger Rezeptoren zur Verfügung stehen, um das LDL aus dem Blut zu entfernen.
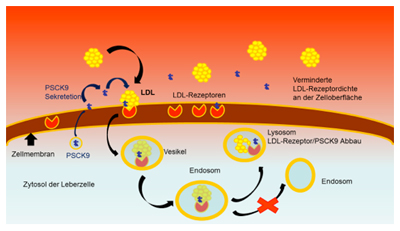
In der Fourierstudie mit Evolocumab konnte das kardiovaskuläre Risiko signifikant gesenkt werden. Bei der Fourierstudie handelte es sich um eine randomisierte Placebo -kontrollierte Doppelblindstudie. In die Studie wurden 27.564 Patienten mit atherosklerotischer, kardiovaskulärer Erkrankung eingeschlossen. Alle Patienten hatten eine Statintherapie und das durchschnittliche LDL musste über 70 mg % liegen. Die Patienten bekamen entweder Placebo oder Evolocumab (140 mg alle zwei Wochen oder 420 mg einmal im Monat). Der primäre Endpunkt setzt sich zusammen aus kardiovaskulärem Tod, Herzinfarkt, Schlaganfall, Krankenhausaufenthalt wegen instabiler Angina oder koronare Revaskularisierung. Der sekundäre Endpunkt setzte sich zusammen aus kardiovaskulären Tod, Myokardinfarkt oder Schlaganfall. Die durchschnittliche Beobachtungsdauer betrug 2,2 Jahre.
Durch die Behandlung mit Evolocumab konnte das LDL von durchschnittlich 92 mg % auf 30 mg % gesenkt werden. Evolocumab reduzierte das relative Risiko für den primären Endpunkt signifikant (1344 Patienten (9,8 %) vs. 1563 Patienten (11.3 %)). Der sekundäre Endpunkt wurde ebenfalls signifikant reduziert (816 (5,9 % versus 1013 (7,4 %)). Dies ergibt eine NNT (number needed to treat) von 67 sowohl für den primären als auch für den sekundären Endpunkt. Eine NNT von 67 bedeutet, dass 67 Patienten behandelt werden müssen, um ein kardiovaskuläres Ereignis zu verhindern. In dieser Studie konnte das kardiovaskuläre Risiko durch Evolocumab bei kardiovaskulären Patienten trotz einer Behandlung mit Statinen und relativ guter Einstellung von LDL auf 90 mg % noch weiter abgesenkt werden. Die niedrigen LDL Werte von 30 mg % hatten über die Jahre der Beobachtungsdauer keine negativen Auswirkungen im Vergleich zu Placebo. PSCK 9-Inhibitoren haben keinen Einfluss auf HDL-C und Triglyceride. Die häufigste Nebenwirkung ist Jucken an der Einstichstelle und grippeähnliche Symptome.
Damit stehen zum ersten Mal Medikamente zur Verfügung, die auch bei Patienten mit einer familiären Hypercholesterinämie, die LDL-Werte auf normale Werte senken können. Aufgrund der hohen Verordnungskosten ist die Anwendung der PSCK9 Inhibitoren durch das GBA stark eingeschränkt.
Für welche Patienten ist PSCK9 Inhibitoren verordnungs- und erstattungsfähig?
Patienten mit familiärer homozygoter Hypercholesterinämie, bei denen medikamentöse und diätetische Optionen zur Lipidsenkung ausgeschöpft worden sind.Patienten mit heterozygoter familiärer Hypercholesterinämie oder nicht‐familiärer Hypercholesterinämie oder gemischter Dyslipidämie mit:
- nicht ausreichend gesenktem LDL-C Wert
- max. diätetische und medikamentöse lipidsenkende Therapie grundsätzlich dokumentiert über einen Zeitraum von 12 Monaten
- gesicherter vaskulärer Erkrankung sowie regelhaft weiteren Risikofaktoren für kardiovaskuläre Ereignisse
Hemmung der PSCK9 Synthese mit Incliseran
Ist kein PSCK9 vorhanden, steigt die Anzahl der LDL-Rezeptoren an der Leberoberfläche und mehr LDL wird aus der Blutbahn entfernt. Mit den Antikörpern gegen PSCK9 wird dieses neutralisiert. Inclisiran hat einen anderen Therapieansatz. Es vermindert die Bildung von PSCK9, d. h. es hemmt die Proteinbiosynthese von PSCK9.PSCK9 ist ein Protein. Proteine sind aus Aminosäuren aufgebaut, die über Peptidbindungen verknüpft sind. Die eigentliche Bildung findet in den Ribosomen statt und wird als Translation bezeichnet. Eine RNA ist eine Kette von Nukleotiden. Die Übertragung der Erbinformation erfolgt über die Reihenfolge der Nukleotiden in der RNA. Unter Transkription versteht man die Übertragung der genetischen Information der DNA auf die mRNA. Bei der Transkription legt die Folge der Nukleotide einer mRNA die Abfolge der Aminosäuren fest. In diesen Prozess kann man eingreifen, indem man eine siRNA (small interfering RNA) einschleust, die die Synthese für PSCK9 abschaltet. Die siRNA ist an N-Acetylengalaktosamin gekoppelt und kann dadurch von der Leber aufgenommen werden. Im Zytoplasma der Leberzelle bindet die siRNA an einen sogenannten RNA-induced silencing complex (RISC). Dieser Komplex spaltet selektiv die mRNA, die für die Transkription von PSCK9 notwendig ist.
Inclisiran wird zweimal im Jahr als subkutane (unter die Haut) Spritze verabreicht. Im bisherigen Studienprogramm (Orionstudien) konnte sich LDL-Cholesterin um mehr als 50 % senken lassen. Lp (a) wurde um 14-26 % gesenkt.
Das CHMP (Komitee für Medizinprodukte der europäischen Zulassungsbehörde) empfahl in seiner Sitzung im Oktober 2020 die Erteilung einer Genehmigung für das Inverkehrbringen von Leqvio (Inclisiran) zur Behandlung von primärer Hypercholesterinämie oder gemischter Dyslipidämie.
Die eigentliche Endpunktstudie Orion 4, in der bewiesen werden soll, dass Inclisiran auch das kardiovaskuläre Risiko reduziert, steht noch aus. Inclisiran ist sehr gut verträglich und es kam lediglich zu lokalen Hautreizungen an der Einstichstelle. Weitere Nebenwirkungen sind bisher nicht bekannt.
Außer den oben genannten Medikamenten, gibt es noch weitere Präparate, die die Fettstoffwechselwerte günstig beeinflussen. Diese sind weniger stark wirksam und es fehlt bei den meisten dieser Präparate eine Studie, um zu belegen, dass sie auch tatsächlich eine Risikoreduktion der kardiovaskulären Ereignisse bewirken.
(1) Brown MS, et al. Proc Natl Acad Sci U S A. 1979;76:3330-3337.Steinberg D, et al. Proc Natl Acad Sci U S A. 2009;106:9546-9547. Goldstein JL, et al. Arterioscler Thromb Vasc Biol. 2009;29:431-438.
Stichwörter: Fettstoffwechselstörungen
Kategorisiert in: Fettstoffwechselstörungen
Dieser Artikel wurde verfasst von admin










